Odborné aktuality | Zpravodajství
Vizitka od spolupracovníků WHO. Česko: přehled zdravotního systému 2023
9. 8. 2023
Publikace shrnuje úspěchy i výzvy českého zdravotnictví. Pro lepší řízení zdravotnictví potřebujeme více dat a pro zlepšení zdraví populace kvalitní organizaci péče a silnější prevenci, upozorňují její autoři.
Zdravotnictví se širokou dostupností služeb s neobvykle vysokým podílem financování z veřejných zdrojů, ve kterém se postupně zlepšuje postavení a informovanost pacientů, ale má přes všechny pokroky stále rezervy v prevenci, koordinaci péče a regionálních rozdílech ve zdraví. Tak představuje český zdravotní systém nová souhrnná publikace Česko: přehled zdravotního systému 2023 (viz QR kód), kterou vydává Evropské středisko pro sledování zdravotnických systémů a politik (European Observatory on Health System and Policies), což je projekt sdružující evropskou WHO, některé vlády evropských států, některé zdravotní pojišťovny a akademiky. Takový souhrn vychází jednou za pět až sedm let. Aktuální publikace vychází převážně z dat za rok 2019, a popisuje tak předcovidovou základnu, se kterou přinese další vydání publikace zajímavé srovnání.
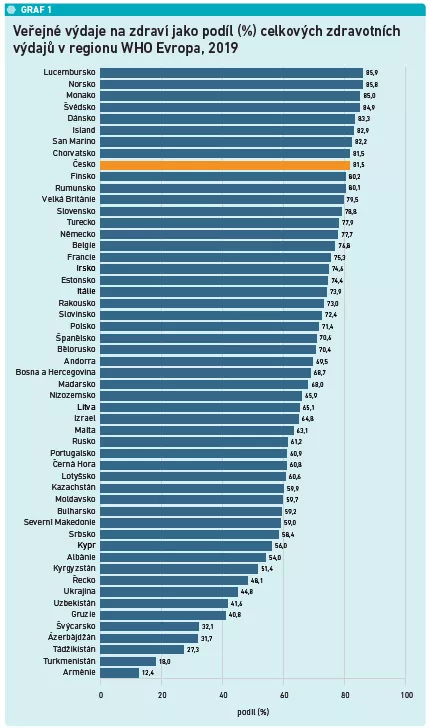
Zdravotnictví stojí z 81,5 procenta na veřejných financích
Česko tradičně financuje drtivou většinu svých celkových zdravotních výdajů z veřejných zdrojů, konstatují autoři publikace. V roce 2019 tento podíl činil 81,5 procenta a umístil Česko před téměř všechny země v evropském regionu WHO s výjimkou Lucemburska, Monaka, San Marina, Islandu, Chorvatska a skandinávských zemí.
Zbytek celkových zdravotních výdajů tvoří v Česku přímé soukromé platby, podíl plateb přes dobrovolné zdravotní pojištění je jeden z nejnižších. Vzhledem k šíři veřejného zdravotního pojištění není pro dobrovolné připojištění prakticky žádný prostor.
„Česko má jednu z nejvyšších úrovní veřejných financí pro zdravotnictví v evropském regionu WHO, to je pozitivní,“ vyzdvihla ředitelka Kanceláře Světové zdravotnické organizace v České republice Zsófia Pusztaiová. Ocenila mimo jiné snahy o reformu péče o duševní zdraví. Zdůraznila také význam dalšího zlepšování analýz efektivity a kvality pro lepší řízení zdravotnictví a také důležitost práce s rizikovými faktory.
Náměstek ministra zdravotnictví Jakub Dvořáček při představení publikace pochválil přínos publikace, každé mezinárodní srovnání a zpětná vazba o českém zdravotnictví je podle něj cenná. K tomu, zda je absence soukromých peněz ve zdravotnictví dobrá zpráva, vyslovil ovšem určitou pochybnost. „Česká republika se z hlediska kvality péče významně posouvá v regionu střední a východní Evropy, ale myslím, že už by se Česká republika neměla srovnávat s východní a střední Evropou. V některých ohledech, třeba v dostupnosti moderních centrových léčiv, jsme nad průměrem Evropy. To je skvělé. Souvisí s tím ovšem otázka financování. To, že je spoluúčast pacientů na zdravotnictví v České republice naprosto minimální, je v tomto reportu vnímáno spíše pozitivně. Pro nás je to ale do budoucna věc k zamyšlení, jak dostat do zdravotnictví více zdrojů a jak lépe zajistit finanční stabilitu zdravotnictví,“ uvedl náměstek.
Dostupnost na špičce, kvalita se zlepšuje
Česko mělo v roce 2020 jednu z nejnižších úrovní subjektivně vnímaného nenaplnění potřeb zdravotní péče (0,4 % vs. 1,9 % v EU) a počet aktivních lékařů a zdravotníků je nadprůměrný, uvedla Lenka Šlegerová, další spoluautorka studie z Institutu ekonomických studií Fakulty sociálních věd Univerzity Karlovy. „Česká republika patří k zemím s nejnižší úrovní subjektivně vnímaných nenaplněných potřeb v EU. Ovšem čekací doby nejsou systematicky sledovány, a tak nevíme, jaké jsou v různých regionech. Chybějí elektronické žádanky, které by takový monitoring umožnily,“ poznamenala.
Zdravotní výsledky, pokud jde o očekávanou délku života, úmrtnost a míru přežití po iktu a zhoubných národech, se v posledních letech zlepšily. Pořád ale zůstává značný prostor pro zlepšení v posilování prevence nemocí a podpory zdraví, konstatuje publikace. Zejména by se mohly zlepšit stravovací návyky a zdravotní gramotnost. Životní styl a další rizikové faktory významně přispívají k nemocnosti a úmrtnosti v Česku. Téměř polovinu všech úmrtí v Česku v roce 2019 lze připsat rizikovému chování, jako jsou dietní rizika, kouření tabáku, konzumace alkoholu a nízká fyzická aktivita. Dietní rizika přispěla k 23 procentům všech úmrtí v Česku ve srovnání se 17 procenty v celé EU, spotřeba tabáku k 20 procentům. V roce 2019 bylo v Česku obézních 19,3 procenta dospělých, což je nad průměrem EU (16 %).
Studie se zabývá vývojem počtu odvratitelných úmrtí, která dělí na ovlivnitelná úmrtí (úmrtí z léčitelných příčin) a preventabilní úmrtí (kterým lze předejít primární prevencí a životním stylem). Obojí u lidí do 75 let. Ovlivnitelná úmrtí v Česku klesla mezi lety 2011 a 2019 z 147,7 / 100 000 obyvatel na 120,3 / 100 000 obyvatel, čímž se Česko řadí lehce nad průměr EU (91,7 / 100 000 obyvatel), ke středu spektra mezi nejhorším Rumunskem s 208,3 a nejlepším Švýcarskem se 49,7 ovlivnitelných úmrtí na 100 000 obyvatel. Preventabilní úmrtí klesla od roku 2011 do roku 2019 v Česku z 225,7 na 188,3 na 100 000 obyvatel a také se v nich řadíme nad průměr EU (159,1). Nejlepší Kypr, Itálie a Malta mají méně než 102 preventabilních úmrtí na 100 000 obyvatel, nejhůř jsou na tom Maďarsko (315,3), Litva (296,5) a Rumunsko (295,8).
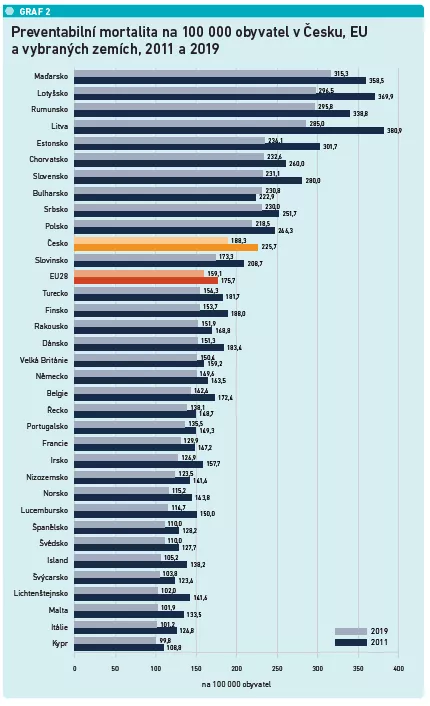
Jak podotkla Anne Sprangerová, spoluautorka publikace o českém zdravotnictví z European Observatory on Health Systems, je dobrá zpráva, že Česko snížilo ovlivnitelnou mortalitu, ovšem některé země se v tomto ohledu zlepšují i rychleji.
Kromě zlepšení životního stylu by k lepšímu zdraví obyvatel Česka podle autorů publikace významně přispěla aplikace správných léků a léčebných plánů, zejména u chronicky nemocných, a lepší koordinace péče napříč sektorem zdravotní a sociální péče o dlouhodobě nemocné. Socioekonomické rozdíly ve zdraví se velmi pravděpodobně budou dále vyvíjet, dodávají autoři publikace a podotýkají, že hlavní důvody těchto nerovností ale leží mimo zdravotní systém a souvisejí s vzdělávacím systémem, infrastrukturními problémy nebo sociální integrací. Nerovnosti ve výsledcích zdraví populace jsou dokumentovány například u osob se zdravotním postižením, romské populace, podle věku, postavení v zaměstnání a podle úrovně vzdělání, uvádí se v publikaci.
Na vzniku publikace se podílel i Pavel Hroboň, expert na zdravotní systém a řídící partner Advance Healthcare Management Institute. „Na jedné straně můžeme být na řadu výsledků pyšní. Náš systém je velmi dobrý v tom, když se snaží pomoci nemocným pacientům. Má to ale být jediným cílem zdravotnictví? Moderní medicína umí zázraky. Často ale jen napravuje problémy, ke kterým nemuselo dojít nebo mohlo dojít mnohem později,“ poznamenal. Vzhledem ke stárnutí obyvatelstva nelze očekávat, že by kapacity zdravotnictví mohly růst stejně rychle jako potřeby starých lidí čerpat zdravotní služby. „Lidé potřebují podporu, aby předcházeli nemocem,“ zdůraznil Hroboň.
Vyšlo v titulu Medical Tribune




